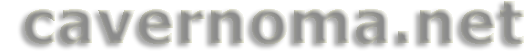Особенности лечения кавернозных мальформаций различной локализации
Одиночные кавернозные мальформации больших полушарий корковой и субкортикальной локализации
Подавляющее большинство операций при кавернозных мальформациях ЦНС выполняется по поводу каверном, расположенных в коре и белом веществе больших полушарий, так как они встречаются наиболее часто. В данной группе выделяют больных с каверномами, расположенными в функционально значимых (eloquent) областях, то есть в зонах мозга, повреждение которых сопряжено с высоким риском развития выраженного неврологического дефицита. К корковым зонам высокого риска относят сенсомоторную кору, речевые центры, зрительную кору, островок. Многие нейрохирурги считают, что при каверномах этой локализации возможность операции должна рассматриваться только в случаях фармакорезистентной эпилепсии, повторных кровоизлияний, либо нарастающего неврологического ухудшения.
Удаление каверном коркового и субкортикального расположения, как правило, не представляет сложности. Краниотомию осуществляют по стандартной методике в проекции каверномы на свод черепа. У больных с поверхностно расположенными каверномами в половине случаев можно наблюдать более или менее выраженные изменения мягкой и арахноидальной оболочек, а так же поверхностных отделов коры в виде их желтой окраски. В отдельных случаях видна непосредственно ткань каверномы.
Энцефалотомию выполняют в месте максимального изменения мозгового вещества и оболочек мозга, либо в глубине ближайшей к каверноме борозды. Планирование доступа должно быть особенно тщательным при каверномах, расположенных в белом веществе полушарий и имеющих небольшие размеры. Ориентиры в виде изменения поверхности мозга в таких случаях, как правило, отсутствуют. В этих случаях необходимо использовать УЗ сканирование, при необходимости – нейронавигацию. При невозможности обнаружить каверному после 1 - 2 энцефалотомий операцию лучше прекратить, так как дополнительная травма мозга может привести к развитию неврологических дефектов. Удаление каверномы может быть выполнено вторым этапом после уточнения локализации образования.
В случае локализации каверномы вне функционально значимых зон выделение образования по зоне перифокальных изменений и ее удаление одним блоком значительно упрощает и ускоряет операцию. Операции по удалению каверном, расположенных в функционально значимых корковых и субкортикальных отделах мозга, имеют ряд особенностей. В случае кровоизлияния из каверномы такой локализации следует продолжать наблюдение за больным в течение 2 - 3 недель. Отсутствие регресса очаговых симптомов за этот период служит дополнительным основанием для хирургического вмешательства. При принятии решения об операции не следует дожидаться рассасывания гематомы, так как вследствие процессов организации и глиоза операция становится более травматичной. Доступ планируют исходя из минимального воздействия на функционально важную зону. С этой целью используют предоперационную фМРТ, интраоперационную стимуляцию моторных зон, пробуждение больного с оценкой речевой функции, интраоперационную навигацию. Внутренняя декомпрессия каверномы путем эвакуации гематомы является необходимым этапом, так как позволяет уменьшить операционную травму.
Контрольное МРТ предпочтительно выполнять не ранее, чем через 3 месяца после операции, чтобы исключить ошибочную трактовку данных в связи с присутствием свежих послеоперационных изменений. При оценке послеоперационных МРТ необходимо также учитывать использование в ходе операции гемостатических материалов.
Основными критериями эффективности операций при каверномах корковой и субкортикальной локализации следует считать полное иссечение мальформации и, как следствие, отсутствие повторных кровоизлияний, а также прекращение или существенное снижение частоты и тяжести эпилептических припадков, при отсутствии ухудшения неврологических функций. Учитывая отсутствие неврологических симптомов до операции у подавляющего числа больных, а также доброкачественную природу заболевания, появление или усугубление неврологического дефекта следует расценивать как нежелательный исход. По обобщенным данным, неврологический дефицит после удаления каверном из функционально значимых зон коры и субкортикальных отделов больших полушарий формируется примерно у трети больных.
Полное иссечение каверномы служит гарантией прекращения кровоизлияний. Эффективность в отношении послеоперационного течения эпилепсии не столь очевидна. Между тем, избавление от припадков является одной из основных задач при лечении больных с кортикальными кавернозными мальформациями. Полученные в разные годы и на разном клиническом материале данные в целом свидетельствуют о положительном влиянии операции на течение эпилептического синдрома. От припадков полностью освобождаются 60% больных, а еще у 20% больных наблюдается улучшение в течении заболевания в виде снижения частоты и тяжести эпилептических приступов. Практически все исследователи отмечают наилучший эффект при выполнении операции в ближайшие после начала припадков сроки, а также у больных с меньшим количеством припадков. Среди других прогностических факторов хорошего исхода хирургического лечения эпилептического синдрома указывают также возраст старше 30 лет, медиальную височную локализацию каверномы, ее размер менее 1,5см, отсутствие вторичной генерализации приступов.
В настоящее время методом выбора при хирургическом лечении больных с кавернозными мальформациями, проявляющимися эпилептическими припадками, является операция удаления каверномы, которая может быть дополнена резекцией измененного мозгового вещества при локализации каверномы в функционально незначимой зоне мозга. При расширенных операциях целесообразно интраоперационное использование ЭКоГ для оценки необходимости и объема иссечения перифокальной зоны и/или отдаленных очагов эпилептиформной активности. При существовании известных ограничений, метод является единственным возможным способом интраоперационной функциональной оценки состояния мозга и, в определенных ситуациях, может повлиять на ход операции. Обоснованность амигдалогиппокампэктомии у больных с каверномами требует дальнейшего осмысления. Операция АМГЭ может быть выполнена в случаях фармакорезистентной эпилепсии с частыми припадками у больных с каверномой височной доли. Предоперационное обследование таких больных следует проводить по правилам лечения больных с «классической» эпилепсией. Оно должно включать до- и послеоперационные нейропсихологические обследования, различные методы, позволяющие уточнить иктальный очаг (ЭЭГ- мониторинг или видео-ЭЭГ мониторинг для регистрации паттерна приступа, при необходимости — обследование с имплантацией инвазивных электродов, МРТ с высоким разрешением, МЭГ и ПЭТ), использование ЭКоГ для интраоперационного уточнения зоны резекции. При тяжелых формах эпилепсии оправданы также двухэтапные операции. Они заключаются в удалении каверномы, а при неэффективности этой операции – обследовании и хирургическом лечении в соответствии со стандартами лечения «классической» эпилепсии.
Кавернозные мальформации глубинных отделов больших полушарий
Удаление гигантской кавернозной мальформации и гематомы базально-медиальных отделов левой лобной доли, головки хвостатого ядра и переднего рога левого бокового желудочка
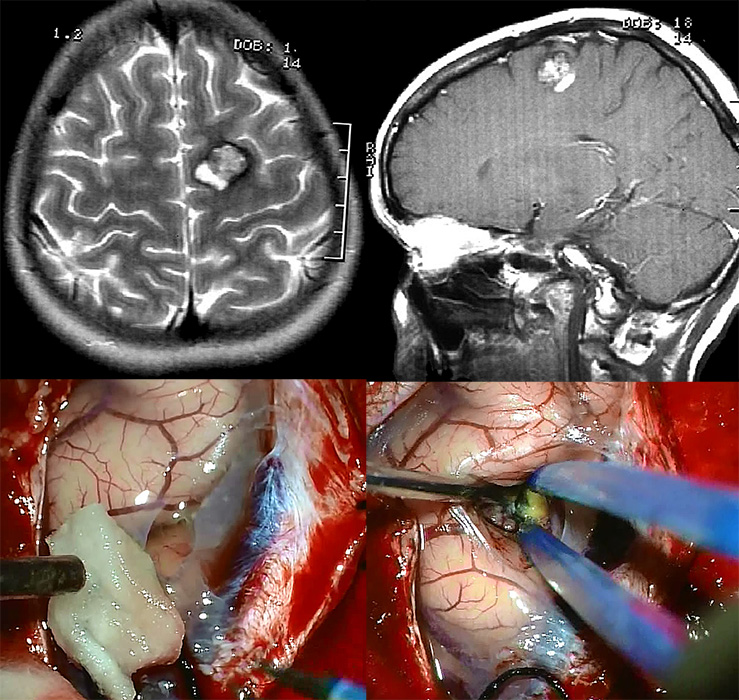
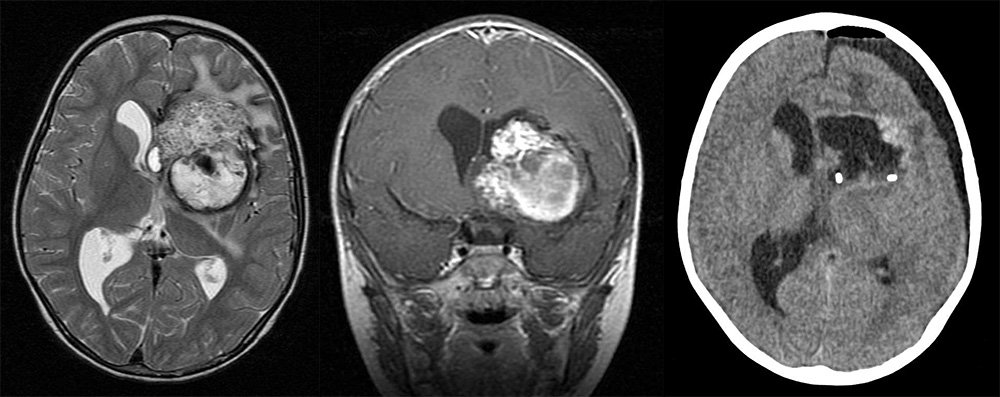
К каверномам глубинных отделов больших полушарий принято относить образования, расположенные в мозолистом теле, базальных ганглиях, зрительном бугре, гипоталамической области. К глубинным следует относить также так называемые каверномы боковых желудочков и, в особенности, III желудочка. Многие глубинные каверномы распространяются сразу на несколько структур. Наиболее характерным является распространение каверном базальных ганглиев на внутреннюю капсулу и островок, каверном задних отделов зрительного бугра в ножку мозга и оральные отделы ствола. Каверномы головки хвостатого ядра и заднемедиальных отделов лобной доли могут распространяться на гипоталамическую область, зрительный тракт и хиазму. Каверномы мозолистого тела нередко вдаются в поясную извилину.
В отличие от неокортекса, где можно выделить функционально более или менее значимые зоны, все глубинные образования относятся к функционально значимым. В этой связи клинические проявления глубинных КМ и подходы к их хирургическому лечению отличаются от таковых при поверхностно расположенных мальформациях.
Общим для клинических проявлений глубинных каверном является острое или подострое развитие очаговых неврологических симптомов вследствие кровоизлияний из этих образований. Наиболее характерно подострое развитие симптоматики с нарастанием в течение нескольких дней. В зависимости от объема кровоизлияния, симптомы могут быть более или менее выраженными. Нередко предшествует период упорной головной боли. Из очаговых симптомов типичными являются контралатеральные гемипарезы и нарушения чувствительности, включая гипестезию, гиперпатию и болевые ощущения в конечностях. При поражении доминантного полушария возможны нарушения речи. У некоторых больных с каверномами, расположенными вблизи островка, поясной извилины, медиобазальной коры лобной доли могут быть эпилептические припадки. Каверномы гипоталамической области нередко проявляются различными эндокринно-обменными нарушениями, Характерным симптомом каверном задних отделов зрительного бугра, распространяющихся в средний мозг, являются глазодвигательные нарушения в виде нарушения функции 3-го нерва, и другие мезенцефальные симптомы. К редко встречающимся неврологическим нарушениям следует отнести различные экстрапирамидные симптомы.
Кровоизлияния из глубинных каверном медиального расположения, а также каверном мозолистого тела, могут протекать с распространением крови в желудочковую систему и субарахноидальное пространство, что проявляется развитием общемозговой и менингеальной симпоматики. Достаточно часто кровоизлияния из глубинных каверном приводят к окклюзии ликворных путей. В этих случаях внутричерепная гипертензия может быть ведущим проявлением заболевания.
Динамика симптомов после дебюта болезни разнообразна - от относительно доброкачественного ремитирующего течения с непредсказуемыми интервалами, до случаев достаточно частых повторных кровоизлияний и быстрого нарастания неврологического дефекта в результате значительного повреждения структур мозга и окклюзии ликворных путей. Клиническая картина заболевания часто зависит от срока после кровоизлияния. В остром периоде болезни состояние может быть достаточно тяжелым.
Удаление глубинных каверном, как и других объемных образований такой локализации, представляет сложную задачу и сопряжено с высоким риском развития или нарастания неврологического дефекта. В этой связи показания к операции отличаются от показаний к операциям при неокортикальной локализации каверном. По общему мнению, хирургическое вмешательство возможно только у больных с выраженными неврологическими симптомами и при частых рецидивирующих кровоизлияниях, ведущих к ухудшению состояния. Единого мнения относительно сроков хирургического вмешательства после кровоизлияний, протекающих с развитием выраженных очаговых симптомов, не существует. Многие хирурги указывают на то, что наличие гематомы в остром и подостром периоде кровоизлияния облегчает выполнение операции. В случае отсроченной операции последняя становится более травматичной вследствие развития спаечного процесса. В то же время, некоторые авторы считают, что для адекватной оценки возможностей неврологического восстановления необходимо не менее одного месяца.
К особенностям операций при каверномах этой локализации следует отнести особую важность выбора адекватного доступа, использование «внутренней декомпрессии» каверномы при образованиях, содержащих достаточно большие гематомы, и предпочтительное удаление каверном кускованием.
Доступы к глубинно расположенным каверномам аналогичны тем, которые повседневно применяются для удаления опухолей зрительного бугра, подкорковых узлов и других срединных структур. Часто используется транскаллезный доступ, который позволяет удалять различные новообразования, располагающиеся в головке хвостатого ядра, медиальных и средних отделах зрительного бугра, гипоталамусе. В зависимости от особенностей расположения образования, транскаллезный доступ может быть гомолатеральным (на стороне расположения новообразования) или контрлатеральным. Последний обладает тем преимуществом, что делает более доступным латеральные отделы зрительного бугра. При транскаллезном доступе непосредственный подход к гипоталамической области, заднемедиальным отделам зрительного бугра и среднего мозга может быть осуществлен через отверстие Монро, которое может быть существенно расширено при сопутствующей гидроцефалии, или через сосудистую щель между сводом и зрительным бугром. Нередко необходима комбинация этих подходов. При каверномах задних отделов зрительного бугра (область подушки) и при распространении образования в средний мозг предпочтителен затылочный межполушарный доступ с рассечением тенториального намета латеральнее прямого синуса. При мальформациях, расположенных одновременно в среднем мозге и зрительном бугре, могут быть использованы также субтенториальные доступы – срединный и боковой, или комбинация разных подходов. При расположении каверномы в подкорковых узлах, островке, вблизи внутренней капсулы используется доступ через сильвиеву щель с рассечением коры островка. При такой локализации каверном, а также при их расположении в базально-медиальных отделах лобной доли (вблизи хиазмальной области) необходимо применение навигации и ультразвукового сканирования.
На начальных этапах удаления важно опорожнение сопутствующих гематом, благодаря чему образуется дополнительное пространство, упрощающее дальнейшее удаление мальформации. Каверному следует удалять кускованием, рассекая ее ножницами или разделяя на фрагменты с помощью биполярной коагуляции. При удалении мальформации, располагающейся вблизи крупных артерий – бифуркации ВСА, СМА, ПМА – нужно проявлять особую осторожность, чтобы не повредить перфорирующие артерии, которые могут быть включены в структуру мальформации и принимать участие в ее кровоснабжении.
Наиболее благоприятны исходы при каверномах, расположенных в головке хвостатого ядра и в зрительном бугре без распространения в гипоталамическую область и структуры среднего мозга. Наимение благоприятны исходы при удалении каверном базальных ганглиев, расположенных под островком и оперированных транссильвиевым - трансинсулярным доступом, и мальформаций зрительного бугра, распространяющихся в средний мозг и гипоталамическую область. Удаление каверном мозолистого тела в целом не сопряжено с риском развития неврологического дефицита. С учетом клинического течения и исходов операции, хирургические вмешательства при этой локализации следует считать обоснованными.
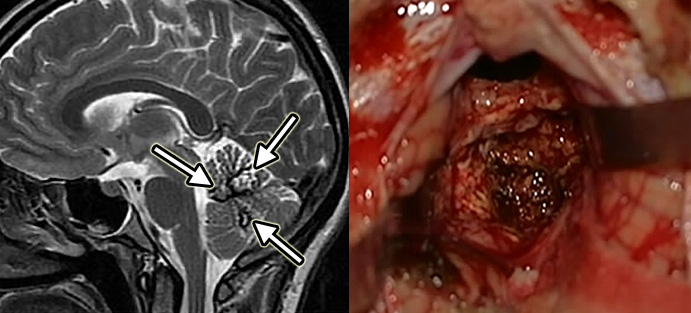
Кавернозные мальформации мозжечка
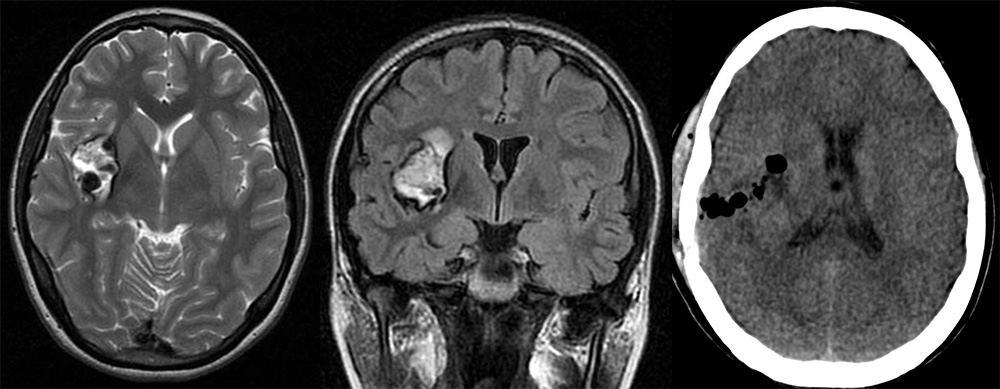
Каверномы мозжечка составляют 4 – 8% от всех каверном и, как правило, локализуются в его полушариях. Каверномы червя и ножек мозжечка встречаются реже.
Клиническая симптоматика при кавернозных мальформациях мозжечка, как и при каверномах другой локализации, обусловлена кровоизлияниями из мальформаций. Достаточно типично острое или подострое развитие заболевания в виде головной боли, тошноты, рвоты в сочетании со стволово-мозжечковыми симптомами. Общемозговая симптоматика особенно характерна для кровоизлияний с распространением крови в IV желудочек или с формированием больших гематом. Очаговые симптомы при каверномах мозжечка чаще всего представлены головокружением, шаткостью при ходьбе, нарушением координации в конечностях. Иногда больные жалуются на двоение, однако оно бывает достаточно неопределенным, так как связано, как правило, не с поражением системы глазодвигательных нервов, а с вестибулярными нарушениями, что проявляется появлением нистагма. Симптомы, развивающиеся после кровоизлияния из каверном мозжечка, могут полностью регрессировать, но нередко сохраняются в течение длительного времени.
Показаниями к удалению каверном мозжечка следует считать кровоизлияния, проявившиеся выраженной общемозговой и/или очаговой симптоматикой, особенно повторные, а также проградиентное нарастание очаговых симптомов. Формирование больших гематом, вызывающих окклюзию ликворных путей, служит показанием для срочного вмешательства. При больших мальформациях с клинически компенсированной или субкомпенсированной окклюзией ликворных путей, также предпочтительно удаление образования.
От операции следует воздержаться при стертой клинической картине, полном регрессе симптомов после однократного кровоизлияния, особенно у больных с каверномами средней ножки и медиальных отделов гемисферы мозжечка, а также у больных старшей возрастной группы и при отягощенном соматическом анамнезе.
Техника удаления каверном мозжечка не имеет каких-либо существенных отличий от удаления каверном другой локализации. Как и при удалении других объемных образований мозжечка, выполняемых в положении больного сидя, следует уделять особое внимание профилактике воздушной эмболии. Следует также учитывать опасность развития отека мозга и быстро развивающейся окклюзии ликворных путей, которые могут быть обусловлены нарушением венозного оттока. В послеоперационном периоде при необходимости следует устанавливать наружный вентрикулярный дренаж. При каверномах парастволового расположения существует опасность повреждения сосудов, кровоснабжающих ствол, с развитием соответствующих осложнений.
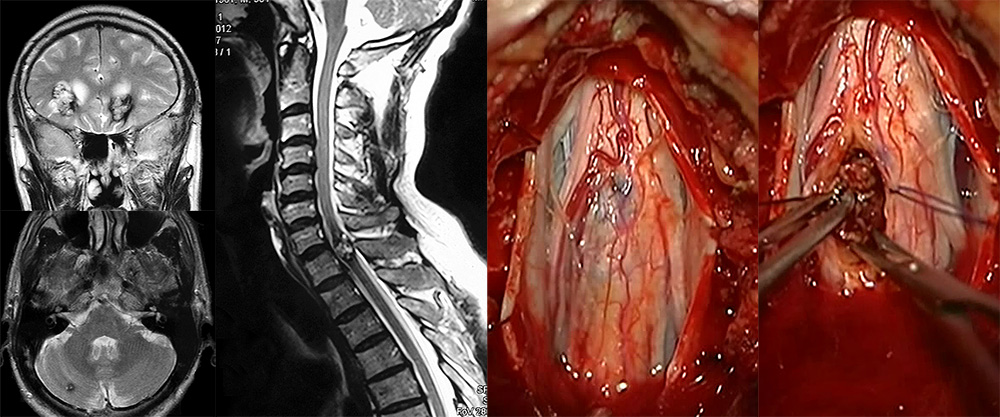
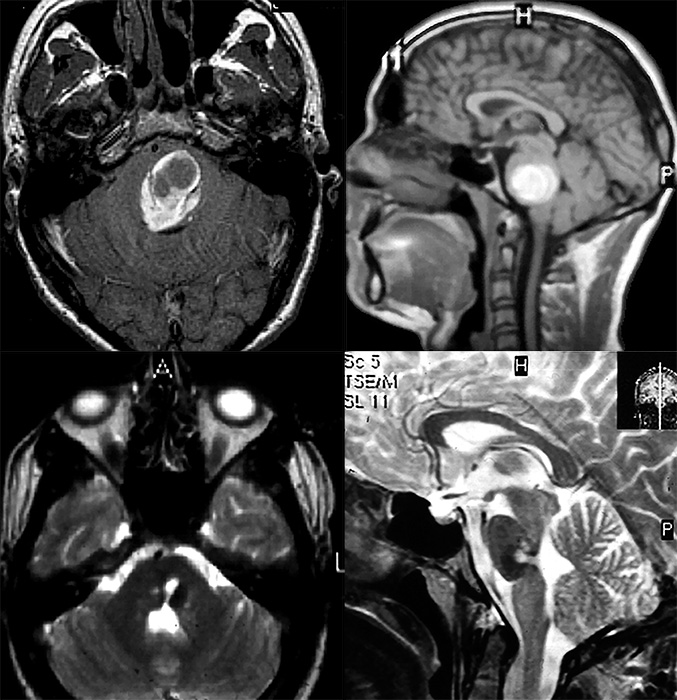
Кавернозные мальформации и гематомы ствола головного мозга
Каверномы ствола занимают особое место среди каверном ЦНС, с одной стороны – в связи с опасностью самого заболевания, с другой – в связи со сложностью операций на стволе мозга. В стволе мозга каверномы наиболее часто располагаются на уровне моста. Вторым по частоте является средний мозг. Реже всего каверномы ствола можно выявить в продолговатом мозге. Как и каверномы другой локализации, каверномы ствола, особенно достаточно крупные, могут распространяться на соседние образования – зрительный бугор, среднюю ножку мозжечка. К очень редким наблюдениям относятся каверномы краниоспинальной локализации.
В большинстве случаев даже при кровоизлияниях небольшого объема выявляется отчетливая очаговая симптоматика. Это связано с очень тесным расположением проводников и ядер в стволе головного мозга. Очаговая неврологическая симптоматика при кровоизлиянии, за крайне редкими исключениями, развертывается на фоне сохранного сознания, у половины больных – на фоне головной боли. Структура очагового синдрома чаще всего включает признаки поражения как ядер ЧМН, так и проводящих путей. Превалируют синдромы поражения моста ввиду наиболее частой локализации мальформаций именно в этом отделе ствола мозга. Следует отметить, что классические синдромы поражения ствола головного мозга, описанные при нарушениях мозгового кровообращения, нетипичны для пациентов с этой формой патологии.
Тяжесть состояния больных в наибольшей мере определяется такими симптомами, как головокружение, нарушение движений глазных яблок, периферический парез лицевого нерва, бульбарными или псевдобульбарными нарушениями, парезами конечностей и туловищной атаксией. Помимо очаговых симптомов, могут развиться гипертензионные симптомы вследствие окклюзии ликворных путей, особенно при каверномах среднего мозга.
У небольшой части пациентов с кавернозными мальформациями явная клиника кровоизлияния отсутствует, или она прослеживается только в дебюте заболевания. Волнообразное течение болезни в виде повторяющихся эпизодов появления и последующего парциального регресса симптомов поражения ствола головного мозга на протяжении многих лет нередко расценивается как недостаточность кровообращения в вертебробазилярной системе или демиелинизирующий процесс. Постепенно усугубляющаяся неврологическая симптоматика в этих случаях, вероятнее всего, обусловлена изменениями, происходящими в кавернозной мальформации – тромбированием её полостей, нарушением венозного оттока и увеличением размеров.
При мальформациях среднего мозга в области крыши и/или покрышки чаще всего возникает симптоматика парциального поражения III нерва или синдром Парино, которые сочетаются с признаками поражения медиальной петли в виде контралатеральных очагу нарушений чувствительности (преимущественно поверхностной), или отмечается контралатеральный тремор (за счёт поражения красного ядра или волокон верхней ножки мозжечка на участке от перекрёста Вернекинга до красного ядра). Изолированное поражение III нерва наблюдается крайне редко.
При локализации мальформации исключительно в ножке мозга, доминирует контралатеральная очагу пирамидная симптоматика и туловищная атаксия, обусловленная поражением кортико-понтинных путей.
При локализации мальформации в области моста мозга структура неврологического синдрома в значительной мере определяется топографией в пределах моста мозга, а именно: поражением базиса, покрышки или обоих этих отделов моста; расположением относительно средней линии и длинника моста (каудально, рострально). Крайне редко наблюдается изолированное поражение либо ядер ЧМН, либо длинных проводников. Как правило, их поражение сочетанное. При поражении покрышки моста превалируют нарушения движений глазных яблок по горизонтали, либо за счёт поражения волокон медиального продольного пучка и «центра» горизонтального взора, либо только за счет ядра VI нерва. Тесная анатомо-функциональная связь системы регуляции горизонтального взора и вестибулярных ядер объясняет частое сочетание нарушений движений глазных яблок по горизонтали с системными головокружениями, тошнотой и рвотой. Нарушения движения глазных яблок по горизонтали нередко сочетаются с дисфункцией мимической мускулатуры (поражение ядра или корешка VII нерва), а также контралатеральными очагу нарушениями поверхностной и глубокой чувствительности (поражение спиноталамического тракта и медиальной петли). Признаки изолированного поражения VII нерва наблюдаются крайне редко, как исключение, чаще они сочетаются с симптомами поражения либо VI нерва, либо волокон медиального продольного пучка и «центра» горизонтального взора. При поражении базиса моста доминирует пирамидная симптоматика, а при тотальном поражении моста выявляются грубые симптомы, как со стороны базиса моста, так и покрышки.
При поражении продолговатого мозга в клинике доминирует выраженный бульбарный синдром, чаще всего сочетающийся с признаками поражения медиальной петли в виде нарушения поверхностной чувствительности и с умеренно выраженной туловищной атаксией.
Клиническое благополучие пациента – ведущий показатель, оправдывающий отказ от хирургического лечения и выбор консервативного ведения у больных с небольшими гематомами, даже в случаях острых и подострых кровоизлияний. В этих ситуациях многое зависит от решения самого больного, проинформированного о возможных осложнениях операции, и о возможном дальнейшем течении болезни при отказе от операции. При отборе пациентов для хирургического лечения следует учитывать тяжесть состояния пациента к моменту операции, объём кровоизлияния (гематомы), количество перенесенных ранее кровоизлияний, локализацию мальформации и её близость к поверхности ствола мозга.
Есть существенные различия в исходе хирургического лечения в основных группах – гематомах без МР признаков мальформации и при кавернозных мальформациях. В случаях гематом первый месяц с момента кровоизлияния – это подострая гематома, предполагающая наиболее благоприятный исход хирургического вмешательства. Отсрочка операции приводит к формированию хронической гематомы, развитию рубцовых изменений, уменьшению объема гематомы, что создает дополнительные трудности при её удалении и влияет на исход операции. Мы полагаем, что, у пациентов с рецидивирующими кровоизлияниями операцию целесообразно производить в период персистенции гематомы. При резорбции кровоизлияния от операции следует воздержаться и произвести её лишь при условии развития следующего, не упуская при этом время.
Выбор хирургического доступа основывается на тщательном изучении топографии образования по данным МРТ. Удаление гематомы и/или мальформации производится со стороны её наиболее близкого прилежания к поверхности ствола головного мозга.
Удаление хронической гематомы моста мозга из субокципитальной краниотомии с доступом через IV желудочек
Чаще других применяется срединная субокципитальная краниотомия с доступом через IV желудочек. Это связано с тем, что большая часть гематом и кавернозных мальформаций располагается субэпендимарно, в области покрышки моста мозга. При вентро-латеральном расположении патологического образования часто используется ретросигмовидный субокципитальный доступ, который, однако, не позволяет во всех случаях достаточно полноценно ревизовать полость гематомы или хорошо обнажить кавернозную мальформацию. В таких случаях оправдано использование ретролабиринтного пресигмовидного или субвисочного доступов, поскольку они обеспечивают более широкий угол обзора операционного поля и, соответственно, большую возможность радикального удаления мальформации и капсулы хронической гематомы. В последние годы появились отдельные сообщения о возможности применения, при вентральном расположении образования на уровне моста, транссфеноидального доступа и удаления каверномы с помощью эндоскопа, а также трансорального транскливального доступа. При удалении гематомы и/или каверномы среднего мозга применяются субтенториальный-супрацеребеллярный или затылочный интергемисферный доступ с рассечением намета мозжечка. Может быть использован также субхориоидальный доступ. В отдельных случаях, например, при удалении мальформации в передних отделах ножки мозга, может быть использован птериональный доступ.
На сегодняшний день большинство операции на стволе головного мозга проводится с обязательным интраоперационным нейрофизиологическим мониторингом, что значительно снижает риск повреждения наиболее важных структур ствола мозга во время операции. Наиболее часто применяются два основных метода: картирование ромбовидной ямки и регистрация «двигательных вызванных потенциалов».
После тщательного осмотра дна часто удается обнаружить тот участок, где образование ближе всего прилежит к эпендиме, которая может быть резко истончена, и для подхода к КМ или для вскрытия полости гематомы достаточно только развести мозг тонкими браншами анатомического пинцета. При более глубоком расположении сосудистой мальформации приходится на небольшом участке рассекать мозговое вещество. Относительно безопасным считается рассечение дна IV желудочка по средней линии между ядрами лицевых нервов. При локализации мальформации ниже stria medullaris рассечение дна IV желудочка рекомендуется в области срединной задней щели каудальнее obex или по ходу интрамедуллярной и латеральной борозд.
При удалении каверном и гематом ствола узкие шпатели используются только для разведения миндалин мозжечка. Обеспечение доступа к самой сосудистой мальформации осуществляется инструментами, которыми манипулирует хирург: тонким отсосом, пинцетом с узкими браншами, микроножницами и др. Поскольку кровоток в каверномах практически отсутствует, их можно и следует удалять кускованием, что уменьшает травматичность операции.
При инкапсулированных гематомах после удаления их содержимого – кровяных сгустков разной степени лизиса и организации – целесообразно мобилизовать капсулу, рассекая ее на фрагменты, и удалить, по возможности, полностью.
Нарастание симптомов (поражение ЧМН или проводников) непосредственно после операции отмечается, по разным данным, в 29% – 67% случаев, однако примерно у половины больных эти симптомы в последующем частично или полностью регрессируют, что позволяет говорить о стойком неврологическом дефекте примерно у 15% - 30% оперированных. Улучшение состояние пациентов непосредственно после операции чаще всего наблюдается после удаления гематом. При удалении кавернозных мальформаций вне стадии кровоизлияния исход в большинстве случаев неудовлетворительный: симптоматика нарастает у 73% больных.
Кавернозные мальформации спинного мозга
Кавернозные мальформации спинного мозга встречаются редко - 5% - 8% от всех каверном. Спинальные КМ чаще располагаются интрамедуллярно (до 85%), но известны также случаи экстрамедуллярной, в том числе, экстрадуральной, локализации. Наиболее характерна локализация мальформаций на уровне шейных и грудных и сегментов спинного мозга.
Клинические симптомы заболевания могут появиться в любом возрасте. Для манифестации болезни наиболее типично острое развитие сегментарных, проводниковых, реже - корешковых симптомов разной степени выраженности. Эти симптомы появляются, как правило, на фоне интенсивных болевых ощущений. Случаи подострого развития заболевания встречаются реже. В зависимости от расположения КМ относительно центральной оси, симптомы могут быть двусторонними или латерализованными. В дальнейшем возможны различные варианты течения, включая повторные эпизоды ухудшения с последующим частичным восстановлением нарушенных функций, либо постепенное нарастание неврологических нарушений. Полный регресс симптомов встречается редко. У значительной части больных, особенно с длительным анамнезом, формируются стойкие выраженные сенсомоторные расстройства и нарушение тазовых функций. Обращают также внимание на то, что ведущей жалобой больных могут быть стойкие корешковые или центральные боли.
Описание случаев бессимптомных каверном спинного мозга встречается редко. Как правило, их выявляют при проведении спинальной МРТ у больных с множественными, в том числе, семейными, каверномами.
При решении вопроса о тактике лечения симптомных спинальных каверном большинство нейрохирургов склоняются в пользу хирургического вмешательства, так как имеющиеся сведения по естественному течению болезни свидетельствуют о том, что спинальные каверномы в большинстве случаев рано или поздно приводят к развитию стойкой инвалидизации. Выбор в пользу операции более определенно делается у больных, перенесших повторное кровоизлияние, а также при наличии достаточно выраженных сегментарных и проводниковых расстройств.
В зависимости от локализации каверномы, возраста больного, опыта хирурга могут быть использованы различные варианты доступа: ламинэктомия, ламинотомия, ламинопластика. В случае каверном спинного мозга, как правило, достаточно обнажения ТМО на одном - двух уровнях, вследствие чего ламинэктомия является основным вариантом доступа. Гемиламинэктомия целесообразна при удалении экстрамедуллярных образований.
При выявлении каверномы в заднем субарахноидальном пространстве начинают ее удаление. При каверномах, расположенных в глубине спинного мозга, наличие четких локальных изменений на его поверхности свидетельствует о близости мальформации и позволяет выполнить миелотомию в этой области. При отсутствии четких ориентиров, что характерно для латерализованных каверном, целесообразно осуществление доступа через зону выхода задних корешков соответствующей стороны. Срединная миелотомия используется редко. Удаление каверномы целесообразно начинать с ее внутренней декомпрессии, а при наличии гематомы – с ее опорожнения.
Функциональные исходы операций зависят от многих факторов. По мнению многих нейрохирургов, наилучшие результаты достигаются при заднем расположении каверном, а послеоперационное ухудшение достоверно связано с передним расположением мальформаций. Показано, что исход хирургии зависит от длительности существования симптомов - результаты операций хуже, если давность заболевания превышает 3 года. В целом улучшение неврологических функций после удаления интрамедуллярных каверном отмечается примерно у 60% больных. В то же время, многие авторы отмечают, что в определенном числе случаев неврологическая симптоматика после операции нарастает. Послеоперационное ухудшение может быть как обратимым, так и необратимым. По результатам катамнестических обследований, стойкий неврологический дефект сохраняется примерно у 9% оперированных больных.