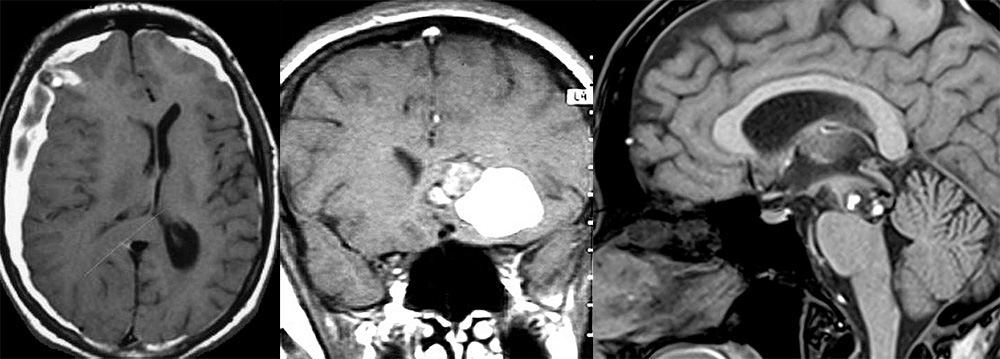
Клинические проявления заболевания
Клинические проявления каверном достаточно хорошо изучены и неоднократно описаны многими авторами. Это могут быть остро или подостро развивающиеся очаговые неврологические симптомы, возникающие либо на фоне общемозговой симптоматики (типичное кровоизлияние), либо при ее отсутствии; эпилептические припадки; гидроцефально-гипертензионный синдром; симптомы поражения отдельных черепно-мозговых нервов. Заболевание может развиваться по типу САК. В ряде случаев поводом для обследования являются неспецифические субъективные симптомы, чаще всего - головные боли. У достаточно большого числа больных возможны все эти проявления в различных сочетаниях. Кроме того, существует группа больных с бессимптомными каверномами, которые являются случайной находкой при обследовании по какому-либо другому поводу.
В настоящее время общепризнанно, что основным механизмом развития любых клинических симптомов при каверномах являются кровоизлияния из этих образований. Доказательством служат интраоперационные и патоморфологические данные, согласно которым в самой каверноме и в окружающем ее мозговом веществе всегда можно обнаружить признаки кровоизлияний различной давности и объема. В то же время, пока не существует сколь-нибудь определенных представлений о том, почему эти кровоизлияния происходят, что считать кровоизлиянием в патофизиологическом смысле, и на основе каких критериев следует ставить клинический диагноз кровоизлияния (см. разделы «Морфология каверном», «Этиология и патогенез», «Инструментальные методы диагностики»). Помимо кровоизлияний, в литературе обсуждаются и другие механизмы развития клинических симптомов: процесс тромбообразования с нарушением венозного оттока и увеличением объема мальформации; накопление продуктов распада крови с отложением гемосидерина и других эпилептогенных метаболитов в прилежащем к каверноме мозговом веществе; постепенное развитие глиоза в перифокальной зоне. При определенной локализации каверном клиническая картина болезни может быть обусловлена окклюзией ликворных путей.
Кровоизлияния из каверном
Кровоизлияния из каверном могут быть как достаточно объемными, так и протекать в виде микрогеморрагий. Морфологические исследования и данные МРТ показали, что следует различать кровоизлияния, происходящие «внутри» мальформации, и кровоизлияния, выходящие за границы каверномы. В случаях с кровоизлияниями с образованием объемных гематом вокруг последних со временем может формироваться капсула. После рассасывания гематомы клинические симптомы в значительной степени регрессируют.
При сравнительно большом объеме геморрагий развивается типичная клиническая картина паренхиматозного кровоизлияния в виде острого развития общемозговых и очаговых симптомов. Независимо от объема кровоизлияния, очаговые симптомы, как правило, являются ведущими, а общемозговые симптомы менее выражены и ограничиваются умеренной головной болью, иногда – тошнотой, в редких случаях - рвотой. Кровоизлияние может сопровождаться развитием эпилептического припадка, иногда – серии припадков, вплоть до эпилептического статуса. Описаны случаи вентрикулярного и субарахноидального кровоизлияний.
Очаговые симптомы, развивающиеся при кровоизлиянии из каверномы, особенно при первом, почти всегда достаточно быстро регрессируют и, в подавляющем большинстве случаев, исчезают полностью. При повторных кровоизлияниях очаговые симптомы могут быть более выраженными и стойкими. Появление очаговых симптомов при кровоизлияниях из каверном в значительной степени зависит от локализации образований. Не требует доказательств тот факт, что любое, даже очень незначительное, кровоизлияние из каверномы ствола вряд ли пройдет незамеченным. То же относится к каверномам спинного мозга, черепно-мозговых нервов, в значительной степени – к каверномам подкорковых ядер и зрительного бугра, особенно в случае их близкого расположения к внутренней капсуле. В тоже время, кровоизлияния из каверном больших полушарий, особенно при небольшом объеме, могут иметь достаточно стертую картину, а в случае расположения в функционально менее значимых участках мозга протекать с минимальной неврологической симптоматикой или бессимптомно.
Нельзя исключить, что периодически возникающие у некоторых больных головные боли разной интенсивности являются проявлением микро кровоизлияний. Небольшим по объему кровоизлиянием можно объяснить также эпилептические припадки без последующего развития очаговых симптомов, особенно в случаях, когда приступы возникают со значительными временными интервалами. Кровоизлияния могут протекать бессимптомно, о чем свидетельствуют результаты МРТ и морфологические данные.
Какая-либо зависимость между размером каверномы и объемом кровоизлияния из нее не установлена: как при мелких, так и при крупных, и даже гигантских каверномах могут развиваться кровоизлияния любого типа. В целом, массивные кровоизлияния менее типичны, чем микрогеморрагии.
Вопрос о правомерности и критериях диагноза «кровоизлияние из каверномы» долгое время являлся предметом дискуссии. Помимо академического интереса, эта проблема важна в связи с тем, что частота кровоизлияний является одним из основных факторов при определении показаний к хирургическому вмешательству, а также при оценке и сопоставлении эффективности различных методов лечения, в особенности, при оценке результатов радиохирургии. Существует два различных подхода к установке диагноза «кровоизлияние». Согласно первому, диагноз можно считать обоснованным только в случаях выявления свежей крови при КТ, МРТ или люмбальной пункции - это так называемые доказанные, или очевидные (overt) кровоизлияния. Однако, рентгенологическая, а тем более, ликворологическая верификация кровоизлияния возможна далеко не всегда. Для подтверждения факта кровоизлияния по КТ или МРТ необходимо, чтобы оно было достаточно массивным. Кроме того, обследование должно быть проведено в ближайшие сроки после появления соответствующей симптоматики, что выполняется достаточно редко, особенно в случаях небольших кровоизлияний. В остром и подостром периоде кровоизлияния, особенно достаточно объемного, может быть выявлен перифокальный отек, хотя выраженный отек в целом не характерен. В отдаленном периоде в некоторых случаях можно обнаружить небольшие или достаточно крупные постгеморрагические кисты, прилежащие к каверноме. Признаком перенесенных микрокровоизлияний служит наличие гемосидерина в окружающей каверному ткани, выявляемое при МРТ в виде ободка вокруг образования. Этот признак все же является косвенным, так как указанное кольцо может образовываться вследствие попадания крови в мозговое вещество per diapedesis. Второй подход к диагностике кровоизлияний из каверном – фиксация любого острого развития общемозговой или очаговой симптоматики, в том числе, первого эпилептического припадка, как кровоизлияния. Этот подход оправдан при глубинных каверномах больших полушарий и при каверномах задней черепной ямки, но вряд ли может быть применен у больных с эпилептическими припадками, особенно при длительном эпилептическом анамнезе и частых приступах.
Существующие различия в определении понятия «кровоизлияние» отразились в значительном разбросе данных при оценке его частоты и вероятности возникновения. Так, при условии обязательной верификации, кровоизлияния из супратенториальных каверном отмечаются у 7 – 16% больных, а при втором подходе их частота достигает 55% - 88%. Риск как первичного, так и повторного очевидного кровоизлияния из КМ достаточно низок и находится для каверном всех локализаций в пределах 0,25% - 6,5% на человека в год. Частота первичных кровоизлияний из каверном ствола выше, и составляет 2% – 7% на больного в год. Особенно высокие цифры приводятся для повторных кровоизлияний из каверном ствола.
Многие исследователи делали попытку выявить факторы, влияющие на частоту кровоизлияний из каверном. Одним из общепризнанных факторов, увеличивающих вероятность кровоизлияния, является предшествующее кровоизлияние в анамнезе. Согласно различным работам, посвященным анализу естественного течения заболевания, вероятность повторного кровоизлияния превышает риск первичного в 2 – 10 раз. В некоторых работах приводятся данные, свидетельствующие о том, что повышенный риск повторного кровоизлияния уменьшается с течением времени. Многие авторы указывают на то, что частота кровоизлияний выше при каверномах глубинного расположения. Среди других факторов, связанных с повышенным риском кровоизлияния, указывается на гендерные различия с преобладанием числа кровоизлияний у женщин. В то же время существует немало работ, в которых показано, что гендерные различия в течении болезни крайне незначительны. Многие исследователи отмечают возможность ухудшения течения заболевания у беременных. Некоторые авторы приводят данные, свидетельствующие о более высокой частоте кровоизлияний у детей. Каких-либо закономерностей в частоте кровоизлияний в разных возрастных группах у взрослых не установлено. Для хирургического лечения больных, помимо сведений о естественном течении заболевания, большое значение имеет тот факт, что риск кровоизлияния из частично удаленной каверномы сопоставим с риском повторного кровоизлияния из не оперированной каверномы.
Эпилептические припадки
При рассмотрении всей совокупности каверном, наиболее частым клиническим проявлением болезни являются эпилептические припадки. Этот факт, без сомнения, служит отражением преимущественной локализации каверном в корковых и субкортикальных отделах больших полушарий. Среди больных с супратенториальными каверномами эпилептическими припадками страдают около 60%, а среди больных, у которых каверномы расположены в неокортексе – 90%.
Согласно последнему пересмотру классификации, эпилепсия у больных с каверномами относится к группе структурно – метаболических (ранее - симптоматических) эпилепсий. Многочисленные исследования показали, что каверномы являются одними из самых эпилептогенных внутримозговых патологических образований. Считается, что причиной первого припадка практически всегда является кровоизлияние из каверномы. В ряде случаев это положение удается подтвердить выявлением свежей крови на МРТ или КТ. Доказать, что причиной повторных припадков также служит повторное кровоизлияние, гораздо сложнее. При отсутствии объективных доказательств, такой механизм можно предположить у больного с редкими приступами, а также с приступами, которые сопровождаются развитием преходящей или стойкой очаговой симптоматики. У больных с частыми приступами при отсутствии «свежих» геморрагических изменений на КТ или МРТ предположение о повторных кровоизлияниях как причине продолжающихся припадков маловероятно. В этих случаях причину припадков следует искать в формировании эпилептического очага в зоне ранее перенесенного кровоизлияния вследствие структурно-функциональных изменений тканей, окружающих каверному: глиозно-кистозного перерождения, воспаления, высокой концентрации эпилептогенных продуктов.
Учитывая, что у подавляющего числа больных эпилептические припадки являются единственным проявлением болезни, а избавление от них служит основным поводом обращения к врачу и ведущим фактором при обосновании того или иного вида лечения, оценка эпилептического синдрома у больных с каверномами представляется крайне важной. Между тем, анализ типов, частоты и динамики приступов представляет непростую задачу. Он базируется преимущественно на сведениях, которые сообщает больной в процессе сбора анамнеза. Многолетний опыт работы с больными, страдающими эпилептическими припадками, показал, что выяснение всех аспектов течения болезни в ряде случаев бывает достаточно затруднительным: больные и их родственники часто не фиксируют все приступы, не могут точно их описать. Практически все обследованные нами больные до обращения в институт получали антиконвульсанты, однако, большинство из них сообщали неточные сведения о препаратах, дозах, схемах противосудорожной терапии, регулярности приема.
У больных с супратенториальными каверномами генерализованные припадки встречаются в 27% - 63% случаев, простые парциальные - в 27% - 31% случаев и сложные парциальные - в 6% - 45% случаев. Значительная доля генерализованных припадков связана с частой локализацией каверномы в лобной доле. Каверномы височной доли проявляются генерализованными припадками в значительно меньшем числе случаев, чем при любой другой локализации. Частота эпилептических припадков служит второй важной составляющей их характеристики. Значительная часть больных страдает от редких и очень редких приступов. Отчетливая тенденция к учащению припадков и их генерализации, в том числе, и на фоне приема антиконвульсантов, имеет место примерно у 34% больных.
Данные по риску развития первого припадка у больных с бессимптомными каверномами приводятся в нескольких ретроспективных исследованиях, согласно которым он составляет 1,5% - 4,3% на человека в год. Кортикальное расположение каверномы считается безусловным фактором риска развития эпилепсии. В некоторых исследованиях повышенный риск развития эпилептического синдрома связывают с локализацией каверномы в медиальных отделах височной доли, множественными каверномами, выраженностью перифокальных изменений мозга и мужским полом. Согласно мнению некоторых авторов, более эпилептогенными являются каверномы сенсомоторной области.
Особой проблемой при оценке эпилептического синдрома у больных с каверномами является оценка фармакорезистентности припадков. Считается, что наиболее резистентными к терапии являются припадки, обусловленные патологией височной доли (до 40% случаев).